Część I. Fizjologia, metody oceny i oddziaływania terapeutyczne
Wybrane ekstrakty z artykułu opublikowanego w:
Psychiatr. Pol. ONLINE FIRST Nr 61 1–22
Published ahead of print 20 January 2017
www.psychiatriapolska.pl
ISSN 0033-2674 (PRINT), ISSN 2391-5854 (ONLINE)
Wstęp
W dwuczynnikowym modelu regulacji snu rytm okołodobowy, obok procesu ho¬meostatycznego, jest podstawowym mechanizmem wpływającym na długość, jakość i porę snu [1, 2]. Postęp techniczny, powszechne narażenie na sztuczne oświetlenie w godzinach wieczornych i nocnych przy niskiej ekspozycji na światło słoneczne w ciągu dnia, brak aktywności fizycznej, wielogodzinna aktywność umysłowa w ciągu dnia, a często również w okresie bezpośrednio poprzedzającym położenie się do snu, nieregularne pory posiłków, praca zmianowa i/lub nieregularny rytm pracy sprawiają, że zaburzenia rytmu okołodobowego snu i czuwania (Circadian Rhythm Sleep-Wake Disorders – CRSWD), objawiające się m.in. złą jakością snu i pogorszeniem spraw¬ności psychofizycznej w ciągu dnia, należą do częstych problemów zdrowotnych społeczeństwa krajów rozwiniętych. Jednocześnie wiedza lekarzy oraz świadomość społeczna na temat fizjologicznego znaczenia rytmu okołodobowego i zasad leczenia jego zaburzeń nie są wystarczające. Bardzo często w tych przypadkach stosowane są metody takie jak w leczeniu bezsenności, szczególnie często leki nasenne, których skuteczność w leczeniu CRSWD jest niska. […]
Rytm okołodobowy: fizjologia i znaczenie dla prawidłowego funkcjonowania organizmu
Zamieszkiwanie naszej planety przez organizmy żywe, łącznie z człowiekiem, wymagało dostosowania przebiegu procesów fizjologicznych i behawioru do warunków 24-godzinnej doby, będącej konsekwencją ruchu obrotowego Ziemi wokół własnej osi. Nieuchronna sekwencja dnia i nocy wymusiła powstanie mechanizmów adaptacyjnych, które pozwalają przewidywać ich następstwo i odpowiednio przygotowywać organizm do kolejnych wyzwań behawioralnych i metabolicznych. Jest bowiem oczywistością, że często przeciwstawne procesy fizjologiczne, jak ruch i spoczynek lub sen i czuwanie, nie mogą odbywać się jednocześnie ani toczyć się zawsze z tą samą intensywnością. To uzasadnia potrzebę istnienia endogennego mechanizmu, generującego i synchronizują¬cego w czasie przebieg większości procesów fizjologicznych człowieka. Mechanizm ten nazwano zegarem biologicznym, a przebiegające pod jego dyktando procesy to rytmy dobowe (i cykle sezonowe). Rytmami dobowymi określamy przebieg zmian nasilenia procesów fizjologicznych w ciągu doby, w których obserwujemy wartości maksymalne i minimalne, powtarzające się w kolejnych dobach z tą samą regularnoś¬cią. Ponieważ w warunkach braku synchronizatorów zewnętrznych („dawców czasu”, niem. Zeitgebers) prawie nigdy nie trwają one dokładnie 24 godziny – nazwano je rytmami okołodobowymi [….]
[….] Do procesów i parametrów fizjologicznych, które w organizmie człowieka wyka¬zują rytmikę okołodobową, należą m.in. sen i czuwanie, temperatura ciała, metabolizm i homeostaza energetyczna, rytm pracy serca, opory naczyń obwodowych i ciśnienie tętnicze krwi, lepkość krwi i aktywność fibrynolityczna osocza, synteza i uwalnianie cytokin prozapalnych oraz hormonów (kortyzolu, melatoniny, prolaktyny, hormonu wzrostu), niezwiązana z pokarmem sekrecja soku żołądkowego, przepływ i objętość wydechowa płuc. Rytmy okołodobowe zmieniają się w ciągu życia. U noworodków występują rytmy ultradialne, czyli rytmy snu i aktywności o okresie kilku godzin. W miarę starzenia się zmieniają się dwa podstawowe parametry rytmiki okołodobowej: zmniejsza się amplituda rytmów poszczególnych procesów oraz skraca okres rytmu okołodobowego. W skrajnych przypadkach ludzie w podeszłym wieku mogą utracić rytmikę okołodobową. U osób cierpiących na chorobę Alzheimera postępujący spadek aktywności i liczby neuronów SCN doprowadza do utraty zdolności tej struktury do koordynowania pracy pozostałych zegarów okołodobowych. […]
Metody leczenia zaburzeń rytmu okołodobowego
Podstawowymi metodami stosowanymi w leczeniu CRSWD jest stosowanie me¬latoniny, fototerapii i unikanie ekspozycji na światło o zaplanowanych przez lekarza porach doby. Są to metody leczenia o największej skuteczności, ponieważ światło jest głównym czynnikiem synchronizującym rytm okołodobowy. W leczeniu CRSWD sto¬sowane są również interwencje behawioralne wpływające na inne niż zależne od światła wyznaczniki czasu. Polegają one na planowaniu rytmu posiłków, aktywności fizycznej, społecznej i umysłowej oraz pór snu i drzemek. Chociaż zalecenia co do stosowania dodatkowych interwencji behawioralnych w leczeniu CRSD nie wynikają z prawid¬łowo metodologicznie przeprowadzonych badań klinicznych [4], są one przeważnie uwzględniane w planie leczenia. Brak przestrzegania reguł behawioralnego leczenia CRSWD w ocenie ekspertów znacznie zmniejsza udowodnioną skuteczność leczenia melatoniną i fototerapią. W leczeniu CRSWD pomocne mogą być również techniki terapii poznawczo-behaworalnej stosowane w leczeniu bezsenności, takie jak technika ograniczenia pór snu, kontroli bodźców, restrukturyzacja poznawcza, techniki relak¬sacyjne i higiena snu. Taki sposób leczenia, zalecany obecnie jako podstawowa forma terapii bezsenności przewlekłej [29], nie jest jednak skuteczny w leczeniu CRSWD, w których dla osiągnięcia poprawy konieczne są oddziaływania chronoterapeutyczne. […].
Melatonina – „hormon ciemności”: zastosowanie w regulacji zaburzeń rytmów okołodobowych
U człowieka, podobnie jak i u innych kręgowców, melatonina jest produkowana głównie w szyszynce, a następnie uwalniana do płynu mózgowo-rdzeniowego i do krwiobiegu. Wraz z krwią melatonina dociera do tkanek docelowych, gdzie wywiera swoje działania biologiczne za pośrednictwem specyficznych receptorów. Niezależ¬nie od tego, jaki tryb życia prowadzi dany gatunek: nocny, dzienny czy mieszany, szyszynkowa melatonina jest produkowana w rytmie okołodobowym, z wysokimi poziomami w nocy (w ciemności) i niskimi w dzień, stąd nazwa „hormon ciemnoś¬ci”. U człowieka, w standardowych warunkach oświetlenia, początek wydzielania melatoniny zwykle następuje ok. godziny 21.00–22.00, najwyższe stężenie w osoczu (u dorosłego 60–70 pg/ml) hormon ten osiąga między 2.00 a 4.00, a wydzielanie ulega zahamowaniu ok. 7.00–9.00. Ponieważ zmieniająca się sezonowo długość nocy (czyli ciemności panującej w naturze) wyznacza czas trwania podwyższonej biosyntezy melatoniny szyszynkowej, wydzielana do krwi melatonina jest dla tkanek i narządów źródłem informacji o długości dnia i nocy. Hormon ten pełni zatem rolę „kalendarza”, szczególnie ważną u zwierząt, u których funkcje życiowe zmieniają się zależnie od pory roku. Żyjący w warunkach nieograniczonego dostępu do sztucznych źródeł światła ludzie nie mają możliwości „odmierzania” pór roku za pomocą zmian długości nocnej syntezy melatoniny w szyszynce. Dlatego „sezonowa” rola melatoniny u człowieka nie została do tej pory wyjaśniona, nie można jednak wykluczyć, że może ona przyczyniać się do występowania sezonowych zmian w fizjologii (masa ciała, apetyt, senność) i funkcjach psychicznych (nastrój, napęd do działania).
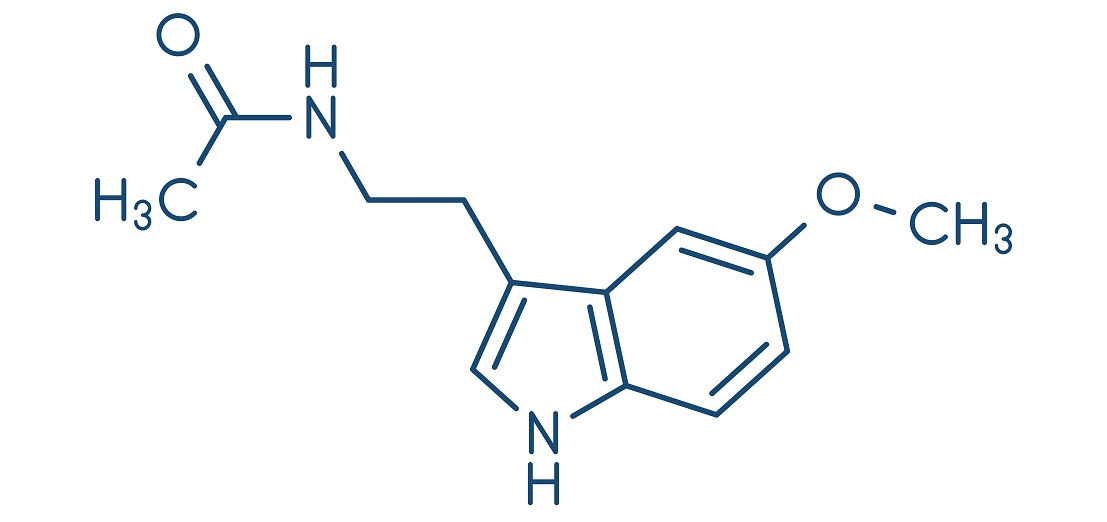
U wielu kręgowców melatonina odgrywa ważną rolę w regulacji rytmiki około¬dobowej. Chronometraż (przebieg w czasie) okołodobowego rytmu melatoniny jest sterowany przez centralny zegar okołodobowy zlokalizowany w SCN i jest uważany za najbardziej wiarygodny wskaźnik pracy tego zegara. Ze wszystkich znanych ryt¬mów biologicznych rytm melatoniny jest w najmniejszym stopniu modyfikowany przez takie czynniki jak np. aktywność fizyczna, sen, pory posiłków czy stres. Może on jednak być zaburzony przez warunki świetlne otoczenia, a także przez toczący się w organizmie proces zapalny i, w mniejszym stopniu, przez pozycję ciała. Melatonina uczestniczy w synchronizacji rytmów okołodobowych, w tym przede wszystkim rytmu gotowości do snu i rytmu temperatury głębokiej ciała. W sytuacji bardzo niskich osoczowych poziomów melatoniny amplituda rytmu temperatury jest zmniejszona, a jakość snu ulega pogorszeniu. W normalnych warunkach sen rozpoczyna się zwykle 1–2 godziny po rozpoczęciu nocnego wydzielania melatoniny i kończy 1–2 godziny przed jego końcem. Istnieją także dowody, że u człowieka melatonina wpływa na okołodobowe aspekty działania układu krążenia, utrzymania homeostazy glukozy i funkcji układu odpornościowego.
Rytm dobowy syntezy melatoniny ulega stopniowemu spłaszczeniu wraz z wie¬kiem, zwłaszcza po 55 roku życia. […]
[…] Melatonina jest lekiem bezpiecznym, nie obserwuje się w praktyce istotnych kli¬nicznie interakcji melatoniny z innymi lekami [31], choć fluwoksamina, citalopram, omeprazol i lanzoprazol zwiększają stężenie melatoniny we krwi. Najpoważniejszym działaniem niepożądanym melatoniny stosowanej w leczeniu chronobiologicznych zaburzeń snu jest nasilenie objawów choroby w przypadku stosowania leku o niewłaś¬ciwej porze doby. Przyjmowanie wysokiej dawki o późnej porze może powodować uczucie senności i negatywnie wpływać na zdolność prowadzenia pojazdów oraz obsługiwania urządzeń mechanicznych. Możliwe działania niepożądane melatoniny to bóle i zawroty głowy, nudności, senność. Nie należy przekraczać zalecanych dawek (do 10 mg/d) ze względu na hamujący wpływ melatoniny na wydzielanie hormonów płciowych. Z tego samego powodu wysokie dawki leku (5–10 mg) powinny być stosowane tylko do krótkotrwałych, maksymalnie kilkunastotygodniowych inter¬wencji. Następnie, szczególnie u osób młodych, należy przechodzić na dawki niskie (0,5–3 mg) i dążyć do zakończenia podawania leku (to ostatnie zalecenie nie dotyczy leczenia bezsenności u osób po 55 r.ż. oraz u osób niewidomych). W przypadku nawrotów CRSWD kilkunastotygodniowe okresy stosowania leku mogą być powta¬rzane co kilka miesięcy. Stosowanie się pacjentów do zasad leczenia behawioralnego CRSWD powoduje, że przerwy w podaniu melatoniny mogą być zazwyczaj długie, bez konieczności stałego podawania leku. [….]